Dyslipidemia/ja: Difference between revisions
Created page with "以下に示すフレデリクソン分類では、脂質異常症をカテゴリーに分類している:" Tags: Mobile edit Mobile web edit |
|||
| Line 73: | Line 73: | ||
以下に示すフレデリクソン分類では、脂質異常症をカテゴリーに分類している: | 以下に示すフレデリクソン分類では、脂質異常症をカテゴリーに分類している: | ||
{{for/ja|a more detailed version|Hyperlipidemia/ja#Classification}} | |||
{{for|a more detailed version|Hyperlipidemia#Classification}} | |||
{| class="wikitable" border="1" | {| class="wikitable" border="1" | ||
|- | |- | ||
! | ! 表現型 || I || [[Familial hypercholesterolemia/ja|IIa]] || IIb || [[Familial dysbetalipoproteinemia/ja|III]] || [[Familial hypertriglyceridemia/ja|IV]] || V | ||
|- | |- | ||
! | ! リポ蛋白の上昇 || カイロミクロン || LDL || LDLとVLDL || IDL || VLDL || VLDLとカイロミクロン | ||
|} | |} | ||
<div lang="en" dir="ltr" class="mw-content-ltr"> | <div lang="en" dir="ltr" class="mw-content-ltr"> | ||
Revision as of 18:14, 13 April 2024
| 脂質異常症 | |
|---|---|
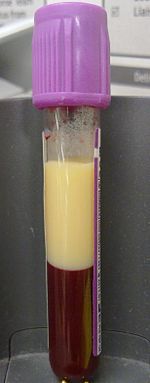 | |
| EDTAをバキュテイナーに入れた高脂血症の血液を4ml採取した形の脂質異常症の例である。 遠心分離せずに4時間静置すると、脂質は上部画分に分離した。 | |
| Specialty | 循環器学 |
| Symptoms | アテローム性動脈硬化症 |
| Complications | Cardiovascular disease/ja, coronary artery disease/ja |
| Types | 高脂血症, hypolipidemia/ja |
脂質異常症(Dyslipidemia)は、血液中の脂質(例えば、脂肪、トリグリセリド、コレステロール、リン脂質)またはリポ蛋白の量が異常に多いか少ないことを特徴とする代謝異常である。脂質異常症は、冠動脈疾患、脳血管疾患、末梢動脈疾患を含む動脈硬化性心血管系疾患(ASCVD)発症の危険因子である。脂質異常症はASCVDの危険因子であるが、異常値だからといって脂質低下薬を開始する必要はない。心血管リスク評価では、脂質異常症に加えて併存疾患や生活習慣などの他の因子も考慮する。先進国では、ほとんどの脂質異常症は高脂血症である。これはしばしば食事やライフスタイルに起因する。長期にわたるインスリン抵抗性の上昇も脂質異常症につながる。同様に、O-GlcNAc転移酵素(OGT)の上昇も脂質異常症を引き起こすことがある。
種類
| 増加 | 減少 | |
|---|---|---|
| 脂質 |
|
|
| Lipoprotein/ja |
|
|
| 両方 |
|
診断
分類
医師や基礎研究者は脂質異常症を2つの方法で分類している。ひとつは体内での発現(増加する脂質の種類を含む)である。もう1つは、その病態の根本的な原因(遺伝、または他の病態による二次的なもの)によるものである。ほとんどの疾患は遺伝と生活習慣の問題が交差しているため、この分類には問題がある。しかし、明確に定義された遺伝的疾患がいくつかあり、通常は容易に特定できる。
脂質異常症を評価するために採取される主な血中濃度は、トリグリセリド値(TG)、高密度リポ蛋白コレステロール値(HDL-C)、および低密度リポ蛋白コレステロール値(LDL-C)の3つである。高トリグリセリド値(空腹時1.7 mmol/L以上)は脂質異常症を示すことがある。トリグリセリドは超低比重リポ蛋白(VLDL)を担体として血液中を輸送される。トリグリセリド値を測定する際の注意点として、空腹時でないTGの結果は誤って上昇する可能性があるため、正確な結果を得るためには8~12時間の絶食が必要である。TGの結果が10 mmol/Lを超える場合、重度の高トリグリセリド血症は急性膵炎の危険因子であるため、対処する必要がある。脂質異常症を評価するために採取されるもう一つの血中濃度はHDL-Cである。HDLコレステロールは、ごくわずかな脂質と多量のタンパク質で構成されている。組織に行って余分なコレステロールや脂肪を拾い上げる働きをするため、体内では有益である。HDL-Cのポジティブな作用により、プラーク形成を防ぐ働きがあるため、「善玉コレステロール」と呼ばれている。HDL-Cのその他の働きは、抗酸化作用、血栓症に対する保護、内皮機能の維持、血液の低粘度維持など、心臓血管の健康を促進することである。HDLコレステロールの積極的な働きにより、低値は脂質異常症を示し、合併症の危険因子となる。もう一つの診断検査は、LDLコレステロールである。低密度リポ蛋白はコレステロール、TG、リン脂質、アポリポ蛋白から構成されている。LDL-C分子は血管内皮に結合し、プラーク形成を引き起こす。プラークが形成されると、血流中に浮遊するLDL-Cがプラークに付着し、さらなる蓄積を引き起こす。プラーク形成に加えて、LDL-C分子は酸化を受ける。酸化はコレステロールのさらなる蓄積と炎症性サイトカインの放出を引き起こし、血管を損傷する。LDL-Cの損傷作用により、高値は心血管疾患のリスクを高め、脂質異常症を示す。
脂質異常症はまた、一次性、二次性、またはその両方の組み合わせのいずれであるかという根本的な原因に基づいて分類することができる。一次性脂質異常症は、遺伝的疾患によって引き起こされ、他の明らかな危険因子を伴わずに脂質レベルの異常を引き起こす。原発性脂質異常症の人は、アテローム性心血管病などの脂質異常症の合併症を若年で発症するリスクが高い。原発性脂質異常症に関連する一般的な遺伝性疾患には、ホモ接合性またはヘテロ接合性高コレステロール血症、家族性高トリグリセリド血症、複合型高脂血症、HDL-C代謝異常症などがある。家族性高コレステロール血症では、通常LDLR、PCSK9、APOBの変異が原因であり、これらの変異によりLDLコレステロールが高くなる。複合型高脂血症では、肝臓でアポB-100が過剰産生される。このためLDLとVLDL分子が多量に形成される。原発性脂質異常症の特徴的な徴候は、患者がしばしば急性膵炎または皮膚、眼瞼または角膜周囲に黄色腫を呈することである。一次性脂質異常症とは対照的に、二次性脂質異常症は修正可能な環境因子または生活習慣因子に基づく。脂質異常症のリスクが高い疾患としては、コントロールされていない糖尿病、胆汁うっ滞性肝疾患、慢性腎臓病、甲状腺機能低下症、多嚢胞性卵巣症候群などがある。また、過度のアルコール摂取、炭水化物の摂りすぎ、飽和脂肪酸の多い食事もリスクが高い。脂質異常症の原因となる医薬品としては、サイアザイド系利尿薬、β遮断薬、経口避妊薬、非定型抗精神病薬(クロザピン、オランザピン)、コルチコステロイド、タクロリムス、シクロスポリンなどがある。脂質異常症のリスクを高める非遺伝的因子としては、喫煙、妊娠、肥満などがある。
以下に示すフレデリクソン分類では、脂質異常症をカテゴリーに分類している:
| 表現型 | I | IIa | IIb | III | IV | V |
|---|---|---|---|---|---|---|
| リポ蛋白の上昇 | カイロミクロン | LDL | LDLとVLDL | IDL | VLDL | VLDLとカイロミクロン |
Screening
There is no clear consensus of when screening for dyslipidemia should be initiated. In general, those with a high risk of cardiovascular disease should be screened at a younger age with males between 25 and 30 years old and females between 30 and 35 years of age. Testing the general population under the age of 40 without symptoms is of unclear benefit. UpToDate suggests screening males at age 35 and females at age 45 in those without any risk of cardiovascular disease. All individuals regardless of age, should be screened if they have the risk factors listed below. Cardiovascular risk can be determined using the Framingham Risk Score (FRS) and should be reassessed every 5 years for patients who are 40 to 75 years of age.
Risk factors
Risk factors include:
- Family history of dyslipidemia
- Current cigarette smoking
- Diabetes mellitus
- Hypertension
- Obesity (BMI>30 kg/m2)
- Atherosclerosis
- Family history of premature coronary artery disease
- HIV infection
- Erectile dysfunction
- Chronic kidney disease (eGFR < 60ml/min/1.73 m2)
- Abdominal aneurysm
- Chronic obstructive pulmonary disease
- Clinical manifestations of hyperlipidemias (xanthelasmas, xanthomas, premature arcus cornealis)
- Hypertensive disorders of pregnancy
- Inflammatory bowel disease
Non-pharmacological choices
An important non-pharmacological intervention in dyslipidemia is a diet aimed at reducing blood lipid levels and also weight loss if needed. These dietary changes should always be a part of treatment and the involvement of a dietician is recommended in the initial evaluation and also in follow-up as well. A 3-month trial of dietary changes is recommended in primary prevention before considering medication, but in secondary prevention and in individuals at high-risk, cholesterol-lowering medication is used in conjunction with diet modifications.
Recommended diets include the DASH diet, Mediterranean diet, low glycemic index diet, Portfolio diet, and vegetarian diet. Patients should reduce their intake of saturated fats, dietary cholesterol, and alcohol, and increase their intake of total fibre (>30g/day), viscous soluble fibre (>10g/day), and omega-3 (EPA and DHA [2-4g/d] used to lower TG only). They should also increase the proportion of mono-and polyunsaturated fats that they intake.
Other lifestyle modifications include weight loss (5 - 10% of body weight loss) and reduction of abdominal obesity, 30–60 minutes per day of moderate-vigorous exercise, smoking cessation, stress management, and getting 6–8 hours of sleep at night.
Pharmacological choices
Based on the Framingham Risk Scores, there are different thresholds that indicate whether treatment should be initiated. Individuals with a score of 20% are considered to have a high cardiovascular risk, a score of 10 – 19% indicates an intermediate risk, and patients with a score less than 10% are at low risk. Statin therapy and non-pharmacological interventions are indicated in those with high cardiovascular risk.
In those at intermediate risk or low risk, the use of statin therapy depends on individual patient factors such as age, cholesterol levels, and risk factors.
Statins are considered the first-line agents but other drugs can be substituted if the lipid targets are not achieved with statin therapy or if they are not tolerated.
HMG-CoA reductase inhibitors (statins)
Statins competitively inhibit hydroxymethylglutaryl (HMG) CoA reductase which is used in the biosynthesis of cholesterol and they include atorvastatin, lovastatin, simvastatin, rosuvastatin, pravastatin, fluvastatin, and pitavastatin. These agents work to lower LDL-C levels and are also associated with a decrease in CVD mortality, CVD morbidity, and total deaths. They have a small effect on HDL-C levels as well.
Resins
Resins are bile acid sequesterants that work by preventing the intestinal re-uptake of bile acids, thus increasing their fecal loss and accelerating the liver's utilization of cholesterol to replace lost bile acids. Resins include cholestyramine, colestipol, and colesevalem, and they all decrease LDL-C while increasing HDL-C levels slightly. The Lipid Research Council - Cardiovascular Primary Prevention Trial (LRC-CPPT) also showed that when these agents were used alone, they improved cardiovascular outcomes.
Fibrates
The cholesterol lowering effect of fibrates is due to their ability to activate a nuclear receptor called peroxisome proliferator activated receptor alpha. They include fenofibrate, gemfibrozil, and bezafibrate and work to decrease triglycerides, increase HDL-C, and also decrease LDL-C which is variable depending on which drug is used. The FIELD Study showed that fenofibrate reduced both coronary revascularization as well as nonfatal myocardial infarctions (but not in patients with Type 2 diabetes).
PCSK9 inhibitors
PCSK9 inhibitors are monoclonal antibodies that target an important protein in the degradation of LDL called proprotein convertase substilisin/kexin type 9 (PCSK9). These agents reduce LDL-C, increase HDL-C, decrease triglycerides, and decrease lipoprotein(a). The FOURNIER and ODYSSEY trials showed that these agents also reduced the risk of cardiovascular events.
Cholesterol absorption inhibitors
Ezetimibe inhibits the intestinal absorption of cholesterol and can be used alone or with statins. Regarding cardiovascular events, patients with chronic kidney disease saw a reduction in vascular and major atherosclerotic events when on simvastatin and ezetimibe compared to placebo. This same combination was also shown to reduce death, major coronary events, and nonfatal stroke in patients after acute coronary syndromes.
Icosapent ethyl
This agent consists of eicosapentaenoic acid (EPA), an omega-3 fatty acid from fish oil and works to lower the hepatic production of triglycerides. In the REDUCE-IT trial, patients on statin therapy and 4g daily of icosapent ethyl saw a reduction in major cardiovascular events.
Microsomal triglyceride transfer protein inhibitors
Lomitapide works to inhibit the microsomal triglyceride transfer protein (MTP) which results in a reduction of LDL plasma levels.
ATP citrate lyase inhibitors
Bempedoic acid acts on the cholesterol synthesis pathway upstream of statins at ATP citrate lyase. This enzyme synthesizes acetyl-CoA using citrate from the mitochondria.
コレステリルエステル転移蛋白阻害薬
コレステリルエステル転移蛋白(CETP)阻害薬には、トルセトラピブ、アナセトラピブ、オビセトラピブなどがある。これらは、「善玉」HDL粒子から「悪玉」LDL粒子へのコレステロールの移動を阻害し、HDL:LDL比の上昇を引き起こす。血中脂質に好ましい変化をもたらすにもかかわらず、ほとんどのCETP阻害薬(アナセトラピブを除く)は心血管イベントを有意に減少させることはない。